“Potenciación y resistencia, los riesgos desconocidos de la vacuna”
“Los aspectos críticos de las vacunas anti-Covid están ligados a dos factores: la potenciación de la enfermedad y la resistencia a las vacunas. La rapidez de los plazos a expensas del estudio de los riesgos no permiten excluir ninguno de ellos”. La Brújula entrevista a Loretta Bolgan, química farmacéutica de Rinascimento Italia. “La eficacia aún no se conoce porque las vacunas se probaron en verano, cuando la epidemia ya había terminado”. ¿Existe riesgo de alteración del ADN? “No”, responde, “pero existe el riesgo de desarrollar nuevas enfermedades autoinmunes o degenerativas”. ¿La variante inglesa? “La nueva cepa apareció después del inicio de la campaña de vacunación, podría ser una resistencia a la vacuna”.
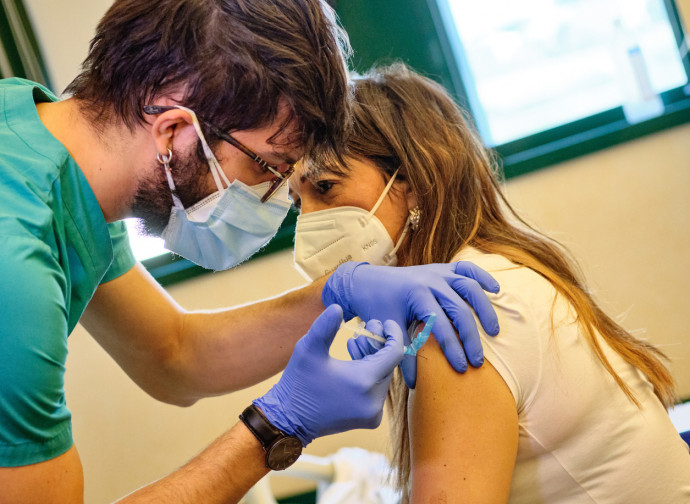
Todavía hay muchos aspectos que desconocemos sobre las vacunas contra el coronavirus, cuya campaña se está llevando a cabo de forma masiva en todo el mundo. Entre los mencionados riesgos para la salud que no han sido completamente descartados por las empresas farmacéuticas están, por ejemplo, la potenciación de la enfermedad y la resistencia a las vacunas.
La Brújula Cotidiana habla de ello con Loretta Bolgan (en la foto), asesora científica de Rinascimento Italia y química farmacéutica.
Doctora, usted ha estudiado a fondo las principales plataformas de vacunas que se utilizan actualmente y es capaz de hacer una panorámica de los antídotos en proceso de aprobación. ¿Qué puede decir sobre ello?
Las cuestiones críticas con respecto a las vacunas contra el Covid-19 están relacionadas con dos factores, uno que depende del tipo de tecnología utilizada para construir el antígeno de la vacuna y el otro del tipo de virus. La mayor parte de los esfuerzos se han concentrado en la producción de las vacunas a gran escala y en muy poco tiempo, en detrimento del estudio de los riesgos asociados al tipo de virus, es decir, los del fenómeno de potenciación de la enfermedad.
¿Qué quiere decir la potenciación de la enfermedad?
Cuando la persona vacunada se contagia después de la vacunación, los anticuerpos de la vacuna facilitan la infección de las células en lugar de bloquear el virus. Por lo tanto éste se replica de manera exponencial y esto lleva a un desencadenamiento de la enfermedad. El riesgo es que la persona desarrolle Covid bajo la forma de una neumonía severa fatal.
¿Tiene alguna prueba de ello?
Sí, es un riesgo real. He estudiado y sigo estudiando el mecanismo de inducción del daño causado por la vacuna SARS-Cov-2 y otras relacionadas, y está documentado que hay vacunas contra SARS que no han sido registradas por esta misma razón. En los estudios preclínicos con animales, el grupo vacunado desarrolló una complicación mortal grave, y este tipo de estudios aún están en curso para las vacunas contra el SARS-Cov-2, a pesar de que algunas ya están en el mercado.
¿Cuándo veremos lo que está diciendo?
Personalmente estoy recibiendo varios informes de familiares y trabajadores sanitarios de personas vacunadas, ya sea con la vacuna de la gripe o con la vacuna COVID-19, que al poco tiempo de vacunarse dieron positivo en las pruebas moleculares y luego desarrollaron síntomas de la enfermedad. Esto podría explicarse de dos maneras: o bien la persona ya tenía la enfermedad que posteriormente se manifestó simultáneamente con la vacunación, o bien la vacuna reavivó una infección previa por SARS-Cov-2. Ahora hay estudios que demuestran que el virus es capaz de infectar las bacterias intestinales y permanecer en la microbiota durante mucho tiempo, lo que apoya la hipótesis de la infección crónica. Sin embargo, para los que nunca se han infectado, el aumento podría producirse al volverse a contagiar durante el pico de la epidemia.
¿Qué pruebas tenemos sobre el riesgo de potenciación?
Los estudios en animales aún no permiten responder a esta pregunta, a pesar de que la Agencia Europea del Medicamento (EMA) ha pedido expresamente que se evalúe este riesgo antes de la comercialización. Lamentablemente, habrá que esperar a que las personas vacunadas se infecten para conocer la incidencia, ya que en los estudios clínicos realizados hasta ahora, la mayoría de las personas, tanto vacunadas como no, no se han contagiado.
¿Ha leído alguno de los estudios?
A día de hoy, se están probando 289 vacunas, de las cuales unas 70 están en fase clínica avanzada. El estudio preclínico en animales de Oxford-AstraZeneca fue el primero que he revisado, y hay que recordar que con dicho estudio la empresa obtuvo la autorización de la EMA para proceder de forma acelerada.
¿Qué ha descubierto?
Cuando se lee bien el estudio se descubren cosas interesantes: por ejemplo, infectaron a los animales vacunados para estudiar la eficacia de la vacuna con un virus que tenía la misma secuencia de la proteína Spike del antígeno vacunal para obtener anticuerpos neutralizantes, pero se vio que el animal se infectaba igualmente y luego podía transmitir el virus, es decir, la vacuna no era esterilizante, característica necesaria para bloquear el contagio. Por lo tanto, los animales no se contagiaron con el virus circulante, que estaba y está aún más mutado que el virus de la vacuna. Esto no ha permitido evaluar la eficacia y la peligrosidad de la vacuna como se ha hecho con las vacunas contra el SARS. Además se da el hecho de que utilizaron primates, que no desarrollan complicaciones mortales graves.
Aun así las agencias reguladoras aceptan estos estudios...
Están aceptando estudios que hasta la fecha reportan resultados no concluyentes, no pueden decir que está probado que la enfermedad no desarrolla potenciación porque aún no se ha estudiado de la manera correcta.
Entonces, ¿por qué se habla de una eficacia del 95% para la vacuna de Pfizer-Biontech y aún mayor para la de Moderna?
La efectividad del 95% está relacionada con la protección de un número muy pequeño de personas que desarrollaron la enfermedad en los dos grupos, vacunadas y no vacunadas, pero si se van a calcular los valores de reducción de riesgo, en concreto el riesgo absoluto, sale que para proteger a 13 personas de la enfermedad tengo que vacunar a 1000. Por lo tanto aún no se conoce la eficacia porque las vacunas se probaron principalmente en verano, es decir, en un momento en que la epidemia ya había terminado y entonces los vacunados ya no estaban expuestos al virus.
 ¿Por qué esto les parece bien a las agencias?
¿Por qué esto les parece bien a las agencias?
Porque razonan según el criterio de evaluación de riesgos y beneficios, es decir, comparan cuántas personas mueren de Covid y cuántas mueren por reacciones adversas. Basta con decir que cada vez hay más gente que muere de Covid. Pero el número de personas que mueren de coronavirus no es una cifra real porque sabemos muy bien que muchas muertes, no sabemos exactamente cuántas, debidas a complicaciones por otras enfermedades también se han agrupado en muertes por Covid. Por lo tanto, no podemos utilizarlo para la evaluación de riesgos y beneficios.
¿Cuáles son las principales novedades de su estudio?
Estoy estudiando a fondo las distintas plataformas de vacunas, aunque no de forma exhaustiva, porque el número de vacunas que se están probando es impresionante.
¿También incluye las vacunas de nueva tecnología que utilizan ARN mensajero?
No hay tantas. La mayoría de ellas son vacunas de virus inactivados que utilizan adyuvantes o subunidades proteicas, es decir, las vacunas clásicas. Y luego están las vacunas de nanopartículas. Nos enfrentamos a algo que no tiene precedentes, ya que para ninguna enfermedad se ha invertido tanto en el desarrollo de plataformas de vacunas para un solo virus.
¿Y cuál es su idea?
Mi impresión es que la vacuna de ARN mensajero tiene problemas que no permiten su uso a gran escala. La necesidad de respetar la cadena de frío con una temperatura tan baja, -80°C y un tiempo de caducidad de sólo 6 meses hace que sea un producto comercial muy difícil de gestionar.
Y ahí es donde entra el daño al ADN.
Han diseñado genéticamente un trocito del virus que es capaz de formar anticuerpos y lo han puesto en un vector que permite a la célula reconocerlo para que pueda producir la proteína. Es información para que la célula produzca los anticuerpos. Son las mismas técnicas que se utilizan para fabricar OMG, y tienen que cumplir la normativa que se aplica a los OMG. Sin embargo, esto no significa en absoluto que la vacuna actúe integrándose en el ADN y cambiando su secuencia, es decir, no es una terapia génica.
Entonces, ¿nuestro ADN no se modifica?
La vacuna no necesita integrarse en el ADN para funcionar. El ARN mensajero no necesita entrar en el núcleo para formar la proteína. Todo se hace en el citoplasma donde están los ribosomas.
¿Qué podría pasar?
Un evento poco probable que podría ocurrir y que no ha sido descartado por los estudios es que este ARN mensajero pueda ser retrotranscrito y al mismo tiempo pueda integrarse produciendo una reacción adversa. La retrotranscripción e integración en el ADN de los virus de ARN está bien descrita en la literatura y también para el SARS-Cov-2 se ha demostrado que en las células de las personas que han desarrollado Covid se pueden encontrar fragmentos del virus integrados en el ADN.
Así que aunque no funciona mutando la genética, ¿podría igualmente entrar en el ADN?
Sí, desgraciadamente faltan estudios para verificar con precisión la incidencia de esta posible reacción adversa. El riesgo más grave, en mi opinión, es la modificación de la expresión genética, es decir, la alteración epigenética. Si el vector de ácido nucleico, en particular el vector de adenovirus, entra en el núcleo, aunque no se integre, puede interactuar en el ADN e influir en su capacidad de expresión. Se trata de una modificación epigenética, que es potencialmente más probable que la integración aunque no cambie la secuencia del ADN.
¿Cuáles pueden ser las consecuencias de esta modificación de la capacidad de expresión del ADN?
La consecuencia es el desarrollo de nuevas enfermedades autoinmunes o degenerativas, ya que pueden producirse proteínas defectuosas o no producirse en absoluto. Si se bloquea la expresión de un gen fundamental para la vida de la célula, está claro que habrá daños.
¿Qué razones ha dado la EMA para que no se exijan estas pruebas?
Que la vacuna se administra una vez, con a lo sumo una o dos dosis de refuerzo, y que no es capaz de causar cáncer, por ejemplo, porque se supone que el cáncer debe tener una exposición continua en el organismo para desarrollarse, pero esto debe demostrarse con estudios adecuados sobre la capacidad de causar mutaciones e inducir tumores, es decir, con estudios de oncogenicidad. No sabemos realmente cuánto tiempo pueden permanecer estas vacunas en el cuerpo y si se distribuyen en los distintos órganos.
¿Cuáles son los plazos de protección contra la infección?
Para la protección, el problema es doble: por lo que hemos visto, los anticuerpos son de corta duración. Y parece que duran dos o tres meses y tienden a decaer con el tiempo. Pero entonces: ¿qué tipo de anticuerpo se forma? Si estos anticuerpos son débiles es muy arriesgado, porque favorece el fortalecimiento de la enfermedad sobre todo si uno se vacuna cerca del contagio. Pero, como ya he explicado, se trata de datos que todavía no tenemos.
Sin embargo, se dice que es inevitable comprobar la eficacia en una fase posterior a la comercialización...
Sí, es cierto, y esto se aplica a todas las vacunas. Incluso la vacuna de la gripe tiene una autorización acelerada cada año y con un ensayo clínico muy pequeño. Sin embargo, la postcomercialización tiene un problema: las reacciones adversas se recogen mediante la notificación pasiva. Significa que, o bien la persona vacunada informa por su propia voluntad, o bien se lo comunica al médico, que a su vez informa a Aifa y a organismos reguladores como la EMA. Desgraciadamente, los médicos que comunican a las agencias las reacciones adversas notificadas por sus pacientes son 1 de cada 10, o incluso menos, es decir, tenemos una subestimación del 90% de las notificaciones de reacciones adversas.
Pasemos a la mutación del virus. ¿Pueden afectar a la eficacia de la vacuna?
Sí. Afectan por dos razones: la primera es que son mutaciones que se producen en la zona de la spike, la proteína que utiliza el sistema inmunitario para la producción de anticuerpos. Si mi proteína, debido a las mutaciones, tiene una conformación diferente, se produce un cambio en la forma en que el anticuerpo se une a la proteína y, por tanto, se une de forma mucho más débil. En segundo lugar, ya hay mucha literatura sobre el hecho de que los virus de ARN, así como el SARS-Cov-2, son capaces de formar poblaciones mutantes. Los anticuerpos producidos por las vacunas de ácidos nucleicos (ARN mensajero y adenovirus) son muy específicos y, por tanto, los mutantes que no se unen al anticuerpo se verán favorecidos en la replicación. De este modo, existe el riesgo de que se produzca una resistencia a la vacuna.
¿Éste sería el caso en Inglaterra?
El hecho de que la nueva cepa haya aparecido después del inicio de la campaña de vacunación podría ser debido a una resistencia a la vacuna. Este fenómeno es muy similar a la resistencia a los antibióticos, ya que los virus de ARN forman una población de mutantes en el cuerpo de la persona infectada que compiten entre sí y se verán favorecidos los que no se unen a los anticuerpos de la vacuna. Esto puede conducir al desarrollo de mutantes que podrían ser aún más contagiosos y agresivos. La vacunación masiva de toda la población, en este caso, en lugar de provocar el efecto rebaño corre el riesgo de provocar el efecto contrario, es decir, una rápida resistencia a la vacuna.

